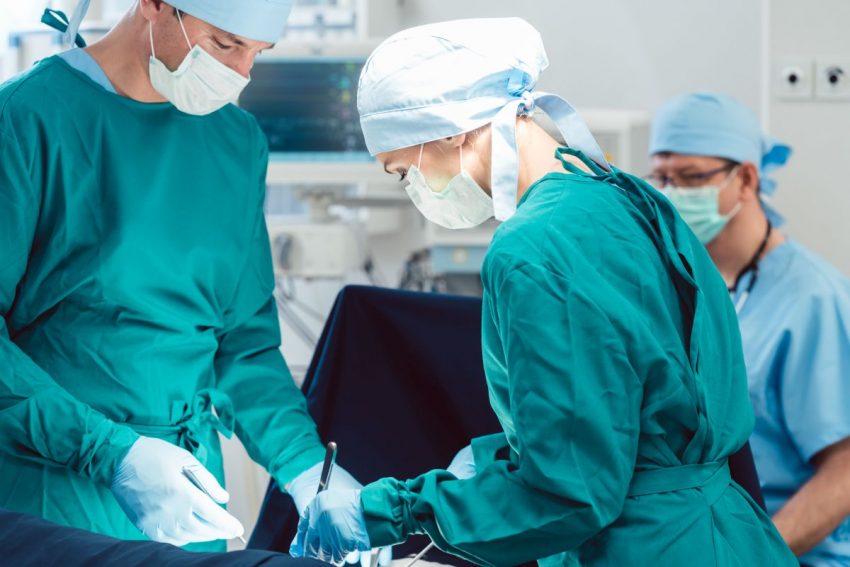
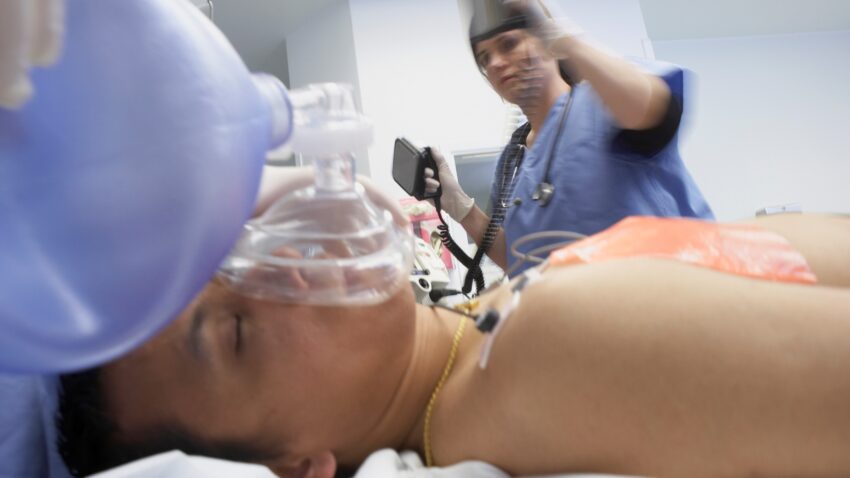
Czym jest sedacja? Kiedy lekarz może zastosować tę metodę?
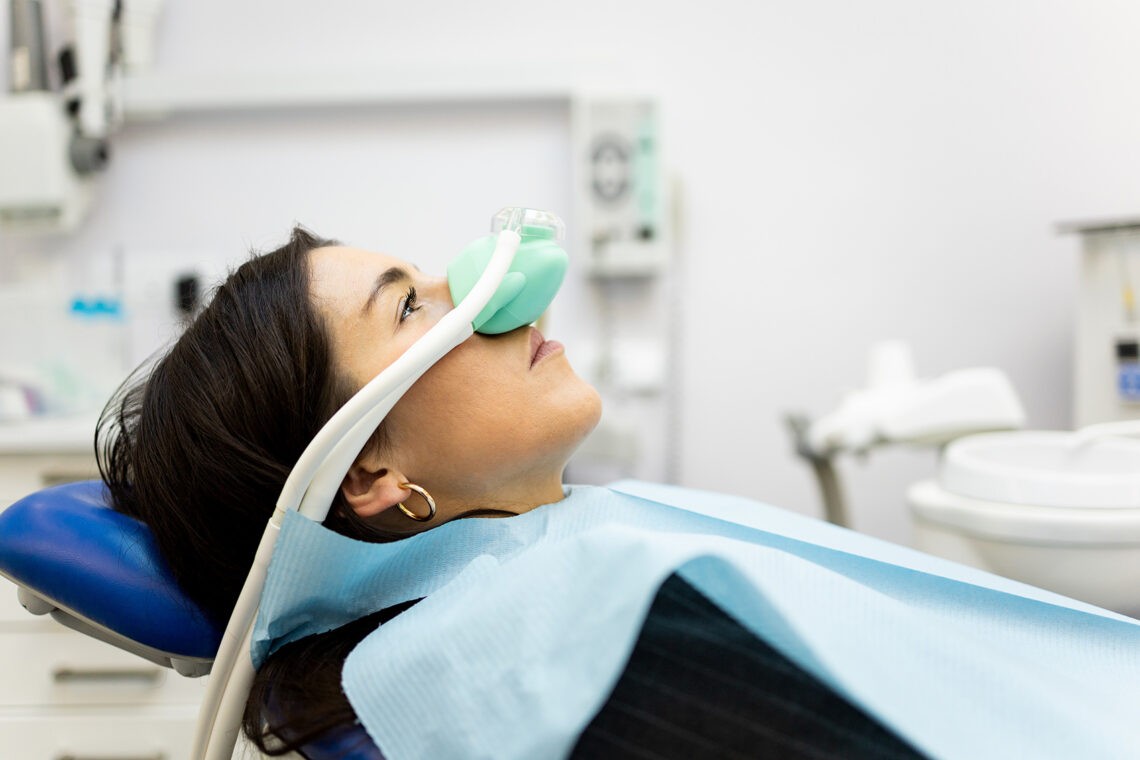
Być może przed wyrwaniem zęba stałego, gastroskopią czy operacją na oku spodziewasz się zastosowanie znieczulenia. A czy wiesz, jak ważna jest tutaj rola sedacji? Czasami to alternatywa dla środków przeciwbólowych, innym razem ich uzupełnienie. Sedacja służy uspokojeniu i zniesieniu zdolności do odbierania bodźców. Dzięki temu mniejsze jest ryzyko ataku paniki czy niekontrolowanego zachowania pacjenta podczas zabiegu. Dowiedz się, czym jest sedacja, jakie środki służą do jej przeprowadzenia oraz czy powoduje jakieś skutki uboczne.
Czym jest sedacja?
Mianem sedacji nazywa się procedurę zastosowania środków farmakologicznych służących uspokojeniu, przytępieniu zmysłów, a czasami także uśpieniu. Nie jest jednak tym samym, co znieczulenie, a raczej jego alternatywą lub uzupełnieniem. Może być też zastosowana u osób terminalnie chorych. Taka tzw. sedacja paliatywna pozwala wówczas celowo ograniczyć świadomość pacjenta, aby znieść odczuwany ból i wszelkie związane z nim dolegliwości (np. duszności, wymioty) u schyłku życia. Najczęściej jednak o sedacji mowa jest w kontekście mniej lub bardziej inwazyjnych zabiegów takich jak:
- biopsja,
- złożenie i nastawienie kości,
- gastroskopia,
- kolonoskopia,
- bronchoskopia,
- cystoskopia,
- chirurgiczne zabiegi stomatologiczne,
- zabiegi w obrębie oczu.
Odpowiednia sedacja pacjenta ułatwia lekarzowi przeprowadzenie procedury medycznej, zapewnia możliwość precyzyjnego i lepszego przeprowadzenia diagnostyki lub leczenia oraz zmniejsza poziom stresu u operatora. Pacjent, który otrzymuje sedację do leczenia stomatologicznego, powinien samodzielnie otwierać jamę ustną, reagować na polecenia słowne lekarza oraz dodatkowo zachować odruchy obronne pochodzące z krtani. Sedacja jednak nie może zastąpić znieczulenia, a jest tylko jego uzupełnieniem, aby zabieg mógł zostać przeprowadzony w pełnym komforcie dla pacjenta i operatora.
Jakie są rodzaje sedacji?
Podanie pacjentowi środków farmakologicznych w celu uspokojenia i przytłumienia zmysłów może się odbyć na kilka sposobów:
- doustnie – podanie leku uspokajającego do połknięcia,
- wziewnie – po założeniu maski,
- dożylnie – najczęściej stosuje się wlew propofolu,
- domięśniowo – zastrzyk domięśniowy,
- doodbytniczo – wlew do odbytnicy.
Jak przeprowadzana jest sedacja?
Do przeprowadzenia sedacji najczęściej wykorzystywane są:
- benzodiazepiny (midazolam, lorazepam) – jest to najbardziej ekonomiczny środek farmakologiczny, który wykorzystuje się m.in. u pacjentów z zespołem odstawienia alkoholu,
- propofol – szybko wywołuje efekt sedacji, co przy jednoczesnym krótkotrwałym efekcie nie wpływa znacznie na ośrodkowy układ nerwowy (jest przeciwwskazany u osób z alergią na soję i orzeszki ziemne),
- dexmedetomidyna – działa nie tylko usypiająco i uspokajająco, ale też przeciwbólowo.
Czy sedacja jest bezpieczna?
Zastosowanie środków farmakologicznych do sedacji, tak jak w przypadku przyjmowania jakichkolwiek leków, może wywołać skutki uboczne. Dlatego procedura ta nie jest przeprowadzana zawsze i u każdego, lecz w uzasadnionych przypadkach, gdy ryzyko nieobliczalnego zachowania pacjenta podczas zabiegu może wywołać poważne następstwa, np. wyrwanie rurki intubacyjnej przez osobę sztucznie wentylowaną.
Zawsze należy wziąć pod uwagę ryzyko wystąpienia powikłań takich jak zespół popropofolowy po długotrwałym stosowaniu propofolu w dużych dawkach (4 mg/kg/h przez minimum 48 godzin), na który składają się:
- ciężka kwasica metaboliczna (zaburzenie równowagi kwasowo-zasadowej),
- lipemia – nadmierne stężenie lipidów w organizmie, skutkujące mlecznym zabarwieniem surowicy,
- niewydolność serca z arytmią,
- powiększenie wątroby,
- rabdomioliza – rozpad mięśni,
- mioglubinuria – martwica mięśni,
- ketonuria – wysokie stężenie ciał ketonowych w moczu.
W przypadku dexmedetomidyny może wystąpić bradykardia, czyli zbyt wolny rytm pracy serca oraz wazodylatacja, czyli rozszerzenie naczyń krwionośnych, czego następstwem jest spadek ciśnienia tętniczego. Najwięcej skutków ubocznych wywołują benzodiazepiny, dlatego zgodnie z wytycznymi Management of Pain, Agitation and Delirium (PAD) z 2013 zaleca się zastępowanie ich wspomnianymi wyżej propofolem i dexmedetomidyną.
Bibliografia:
- Kiecak K., Ocena różnych metod sedacji na przebieg wczesnego okresu pooperacyjnego u pacjentów w zaawansowanym wieku po zabiegach kardiochirurgicznych, Wydział Nauk Medycznych w Katowicach, 2020.
- Kubiak R., Wybrane prawne aspekty sedacji, Medycyna Paliatywna 2015, nr 7(2): s. 106-114.
- Mierzewska-Schmidt M., Arłukiewicz-Piwowar M., Rawicz M., Wołoszczuk-Gębicka B., Zespół popropofolowy u czteroletniej dziewczynki – opis przypadku, Anestezjologia Intensywna Terapia 2006, nr 3, s. 164-167.
- Świątkowska A., Świątkowska-Bury M., Sedacja w stomatologii – aktualne wytyczne anestezjologiczne, Nowa Stomatologia 2020, nr 25(3), s. 82-92.

Nasze teksty zawsze konsultujemy z najlepszymi specjalistami
”Agnieszka Widera”
Polecamy
Lekarka przeżyła dramatyczny wypadek w Kolumbii. „Musiałam zbudować sobie drugi kręgosłup z mięśni”

Nie założą cewnika, nie nakarmią sondą, nie podłączą kroplówki. Opiekunowie medyczni: „Cofniemy się z naszym zawodem o kilka kroków”

Wczesne wspomaganie rozwoju dziecka. Jak i kiedy o nie zawnioskować?

Anna Lewandowska przeszła operację. „Wrócę jeszcze silniejsza”- zapowiada
się ten artykuł?