Ospa wietrzna u dzieci i dorosłych – objawy, leczenie, powikłania
Ospa wietrzna jest jedną z najczęściej diagnozowanych chorób zakaźnych wieku dziecięcego. U dorosłych występuje rzadziej, ale ma zwykle o wiele cięższy przebieg. Szczególnie niebezpieczne jest zachorowanie na ospę przez kobiety w ciąży. Jak wygląda ospa i jej pierwsze objawy, kiedy szczepi się dziecko i jak leczyć chorobę?
- Ospa wietrzna – przyczyny występowania
- Jak można się zarazić ospą wietrzną?
- Ospa wietrzna u dzieci – przebieg i objawy
- Ospa wietrzna u dorosłych
- Ospa wietrzna a ospa prawdziwa i ospa bostońska
- Diagnostyka ospy wietrznej
- Ospa wietrzna – leczenie w domu
- Leczenie farmakologiczne ospy u dzieci i dorosłych
- Powikłania ospy wietrznej
- Ospa wietrzna u kobiet w ciąży
- Szczepienia przeciwko ospie wietrznej
- Ospa wietrzna – profilaktyka
Ospa wietrzna – przyczyny występowania
Ospa wietrzna to choroba wywoływana przez wirusa Varicella-zoster virus (VZV) z rodziny Herpesviridae, który odpowiedzialny jest także za występowanie półpaśca. Rocznie choruje na nią około 180 000 osób, a zapadalność wynosi średnio 450 przypadków na 100 000 osób. W ostatnich latach obserwuje się wzrost zapadalności, w 2014 roku wynosiła ona ponad 221 tys. nowych przypadków zachorowań.
Jak można się zarazić ospą wietrzną?
Określenie ospy jako “wietrznej” odnosi się do sposobu rozprzestrzeniania się choroby wraz z powietrzem nawet na odległość do kilkudziesięciu metrów. Wirus przedostaje się drogą kropelkową do górnych dróg oddechowych lub spojówek, skąd przechodzi do pobliskich węzłów chłonnych, następnie do śledziony i wątroby. Po namnożeniu, zakaża wiele tkanek i narządów, w tym komórki skóry i błon śluzowych. U około 20 proc. osób, wirus po fazie utajenia w komórkach nerwu rdzeniowego ulega po latach reaktywacji w postaci półpaśca. Do reaktywacji zakażenia przyczynia się obniżona odporność, leczenie immunosupresyjne, schorzenia infekcyjne, nowotworowe, stres i osłabienie.
Ospą można zarazić się poprzez kontakt z przedmiotami skażonymi wirusem lub (rzadko) z osobą chorą na półpaśca. Zakaźna jest także wydzielina zgromadzona w pęcherzykach skórnych wysypki. U kobiet w ciąży istnieje ryzyko przeniesienia wirusa drogą przezłożyskową. Prawdopodobieństwo zakażenia się od drugiej osoby w warunkach domowych wynosi 90 proc. Jednokrotne przechorowanie ospy daje zwykle trwałą odporność, choć według badań 1 na 500 osób może zachorować na ospę wietrzną po raz drugi.
Okres wylęgania choroby wynosi 10–21 dni (średnio 14 dni): jest krótszy u noworodków i niemowląt, dłuższy u osób w stanie immunosupresji (do 35 dni). Ospa jest chorobą wysoce zakaźną. Szczyt zachorowań obserwuje się późną zimą i wczesną wiosną. Epidemie ospy wietrznej występują średnio co 2-5 lat.
Ospa wietrzna u dzieci – przebieg i objawy
Na ospę wietrzną chorują głównie dzieci w wieku od 5 do 9 lat i ma ona łagodny przebieg. Niemowlęta z reguły przechodzą ospę ciężej niż dzieci starsze. Ospa trwa zazwyczaj od 7 do 14 dni i przez cały ten czas kontakt z chorym powinien być ograniczony do minimum, ponieważ ryzyko zarażenia istnieje do momentu całkowitego wygojenia się zmian.
Przebieg ospy wietrznej dzieli się na dwie fazy. Początek ospy przypomina grypę. Pierwsze objawy to tzw. objawy prodromalne, czyli zwiastujące. Pojawia się wysoka gorączka, nawet do 40 st. C (choć zdarza się ospa wietrzna bez gorączki), złe samopoczucie, bóle głowy i mięśni, nieżyt nosa, zapalenie gardła. Nieco rzadziej występują nudności i brak apetytu. Chorobie może towarzyszyć przemijające zaczerwienienie. Objawy te trwają zwykle 1-2 dni. Już wtedy chory może zarażać inne osoby.
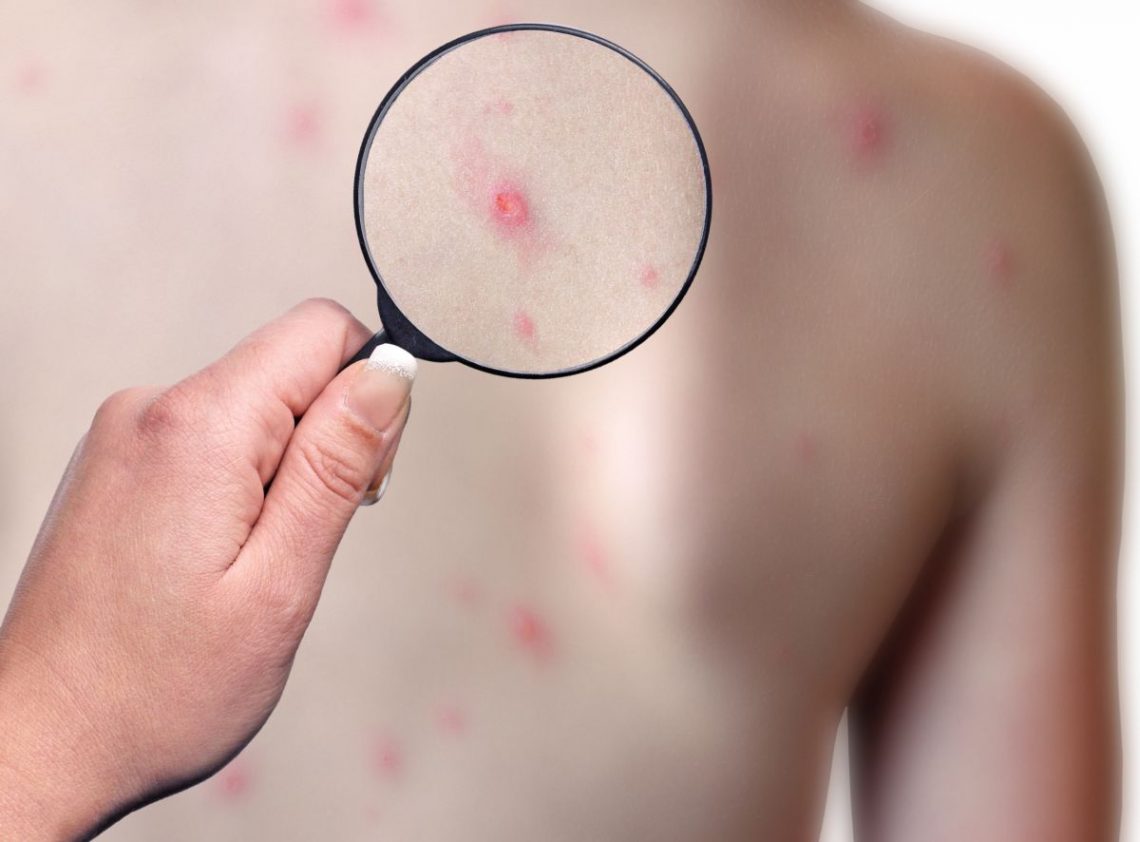
W drugiej fazie pojawia się wysypka (osutka) w postaci czerwonych, rumieniowych plamek, które przekształcają się w grudki (o średnicy 5-10 mm) i drobne pęcherzyki wypełnione bardzo zakaźnym płynem. Po 2-3 dniach powstają krostki zasychające w strupy, które, jeśli tylko nie będą zdrapywane, odpadają nie pozostawiając blizn. Przemiana wysypki od plam do powstania strupów trwa zwykle 7 dni i towarzyszy jej silny świąd. Podczas trwania choroby dochodzi do 3-5 wysiewów nowych zmian skórnych, więc jednocześnie można obserwować zarówno plamki i grudki, jak i pęcherzyki i strupy.
Wysypka najczęściej zlokalizowana jest na twarzy i tułowiu, bardzo rzadko obejmuje stopy i dłonie. Największe nasilenie zmian obserwuje się w miejscach nadmiernie „ocieplonych” tj. pod ubraniem lub w miejscu nasłonecznienia. Charakterystyczną cechą wysypki w ospie jest to, że pojawia się również na owłosionej skórze głowy. U 10-20 proc. osób zmiany pojawiają się także na błonie śluzowej jamy ustnej, narządach płciowych, spojówkach i rogówce oka jako drobne owrzodzenia.
Ospa wietrzna u dorosłych
Choć ospa jest chorobą zakaźną wieku dziecięcego, to na zachorowanie narażeni są także dorośli, którzy uniknęli kontaktu z chorobą w dzieciństwie lub nie zostali zaszczepieni. U osób dorosłych ospa ma dużo cięższy przebieg i jest trudniejsza w leczeniu, ale objawy są bardzo podobne do tych występujących u dzieci.
Zakażenie u dorosłych rzadziej rozpoczyna się objawami zwiastującymi. Jeśli wystąpi wysoka gorączka, utrzymuje się dłużej niż u dzieci. Po 1-2 dniach pojawiają się typowe zmiany skórne w postaci skórnych wykwitów na tułowiu, rzadziej na twarzy i głowie, sporadycznie na kończynach górnych i dolnych. Najrzadziej zmiany skórne pojawiają się na błonach śluzowych i spojówce oka. U dorosłych liczba zmian skórnych jest znacznie większa niż u małych dzieci, przekracza nawet 500 wykwitów.
Ospa wietrzna a ospa prawdziwa i ospa bostońska
Ospy wietrznej (“wiatrówki”) nie należy mylić z ospą prawdziwą. Ospa prawdziwa, inaczej czarna, wywoływana jest przez wirusa Variola virus (VARV) i jest uznana za chorobę eradykowaną – całkowicie zwalczoną. Ostatni jej przypadek w Polsce miał miejsce w 1978 roku.
Natomiast ospę bostońską (choroba bostońska) wywołują enterowirusy z grupy Coxsackie. Od ospy wietrznej różni się wysypką, która występuje na klatce piersiowej, stopach, dłoniach, twarzy, w jamie ustnej, czasem na pośladkach, nie pozostawia strupów i zanika samoistnie po kilku dniach.
Diagnostyka ospy wietrznej
Ospa wietrzna w większości przypadków diagnozowana jest na podstawie wywiadu i obrazu klinicznego, ponieważ jej objawy są bardzo charakterystyczne. Chorobami, które lekarz wyklucza w diagnostyce różnicowej są: opryszczka zwykła, półpasiec, zakażenie enterowirusami, liszajec, rumień wielopostaciowy, w rzadkich przypadkach osutka alergiczna i trądzik pospolity.
Jeśli jednak obraz choroby jest ciężki bądź wątpliwy, można poszerzyć diagnostykę. Wirus może zostać wyizolowany z płynu pęcherzykowego za pomocą metody PCR. Innym sposobem jest badanie antygenów wirusa metodą immunofluorescencji bezpośredniej oraz testy immunoenzymatyczne wykrywające przeciwciała IgM i IgG.
Ospa wietrzna – leczenie w domu
Osobom z ospą wietrzną zaleca się leżenie w łóżku, odpoczynek i odpowiednie nawadnianie. Ulgę w świądzie może przynieść częsta zmiana ubrań, kąpiele, smarowanie zmian gencjaną, która ma właściwości wysuszające oraz przemywanie wykwitów octenidyną.
Często pojawia się pytanie, czy można kąpać dziecko z ospą wietrzną. Kąpiele są wręcz wskazane – przynoszą ulgę i minimalizują ryzyko zakażeń bakteryjnych. Nie powinno się jednak stosować bardzo gorącej wody, która może nasilić świąd ani silnych środków myjących, a jedynie hipoalergiczne płyny dla dzieci. Można zastosować kąpiele z dodatkiem płynów odkażających – letnią wodę z dodatkiem sody oczyszczonej i nadmanganianem potasu. Czas kąpieli nie powinien być zbyt długi, by nie rozmaczać powstałych na skórze zmian, a jedynie poprawić stan skóry.
Jak długo trzeba zostać w domu? Osoba chora powinna zostać w domu przez cały okres zarażalności, tj. od początku objawów do przyschnięcia wszystkich powstałych na ciele strupów. Dzieci chorych na ospę wietrzną nie wolno posyłać do szkoły czy przedszkola.
Leczenie farmakologiczne ospy u dzieci i dorosłych
Leczenie objawowe ospy wietrznej polega na podawaniu choremu leków przeciwgorączkowych (np. paracetamolu), przeciwzapalnych i przeciwświądowych. Zgodnie z aktualnym stanem wiedzy, nie zaleca się stosowania leków z grupy NLPZ (np. kwasu acetylosalicylowego, ibuprofenu) ze względu na możliwość bakteryjnego nadkażenia skóry i tkanek miękkich. Ponadto kwas acetylosalicylowy jest przeciwwskazany do stosowania u dzieci poniżej 12. roku życia ze względu na zwiększone ryzyko zespołu Reye’a.
Nie zaleca się stosowania leków miejscowych pod postacią pudru czy papki, ponieważ mogą one zwiększyć ryzyko zakażenia bakteryjnego. Alternatywę stanowią leki przeciwhistaminowe I generacji o działaniu przeciwświądowym. Lekiem pierwszego wyboru w momencie ciężkiego przebiegu czy pojawienia się powikłań jest acyklowir, który zastosowany do 24 godzin od wystąpienia wysypki skraca okres pojawiania się wykwitów skórnych, przyspiesza gojenie się zmian, zmniejsza ich liczbę i zapobiega powstawaniu powikłań.
Powikłania ospy wietrznej
Ospa wietrzna rzadko prowadzi do powikłań, ale są one możliwe. Należą do nich:
- Nadkażenia bakteryjne wykwitów skórnych przez bakterie z rodzaju Staphylococcus aureus i Streptococcus pyogenes,
- Zapalenie płuc (dotyczy nawet do 10 proc. pacjentów), jąder, kłębuszkowe zapalenie nerek, zapalenie stawów, mięśnia sercowego, wyrostka robaczkowego, trzustki i wątroby ,
- Powikłania neurologiczne: zaburzenia równowagi i mowy, zapalenie opon mózgowych (rzadko), zapalenie mózgu (bardzo rzadko).
Do cięższego przebiegu choroby oraz zwiększonego ryzyka powikłań przyczyniają się niedobory odporności, leczenie immunosupresyjne oraz ciąża.
Ospa wietrzna u kobiet w ciąży
Ospa wietrzna w ciąży jest niebezpieczna nawet w przypadku, gdy kobieta chorowała już w przeszłości. Wirus ospy zwiększa ryzyko wystąpienia poronienia, przedwczesnego porodu i obumarcia płodu. Ospa jest szczególnie groźna u kobiet przed 20. tygodniem ciąży (ryzyko uszkodzenia płodu wynosi 8 -10 proc.). Może dojść do poważnych powikłań u płodu w postaci ciężkich wad wrodzonych takich jak:
- zaburzenie rozwoju psychoruchowego,
- mała masa urodzeniowa,
- małogłowie lub wodogłowie,
- opóźnienie umysłowe,
- zapalenie mózgu,
- wady wzroku,
- zanik nerwów wzrokowych,
- niedorozwój kończyn,
- blizny na skórze.
Jeśli kobieta zachoruje na ospę wietrzną po 20. tyg. ciąży, u dziecka nie występują objawy choroby, ale może pojawić się półpasiec we wczesnym etapie życia. Dla dziecka najgroźniejsze jest zachorowanie matki na 5 dni przed porodem i do 2 dni po porodzie. Wtedy, z powodu ryzyka wystąpienia posocznicy (sepsy), ospa stanowi zagrożenie życia noworodka. Noworodki i niemowlęta z ospą wrodzoną nie przenoszą zakażenia na kontaktujące się z nimi osoby.
Szczepienia przeciwko ospie wietrznej
Szczepienia przeciwko ospie wietrznej u dzieci są obowiązkowe w grupie ryzyka i refundowane z budżetu państwa. Szczepi się dzieci do 12 roku życia, które nie chorowały na ospę wietrzną. Szczepienie podaje się w 2 dawkach: pierwszą po ukończeniu 9. miesiąca życia, drugą (jako dawkę przypominającą) po 6 tygodniach. Szacuje się, że szczepienie przeciwko ospie chroni przed zachorowaniem w około 98 proc., natomiast jeśli chory zachoruje, choroba ma bardzo łagodny przebieg i nie jest obarczona występowaniem powikłań.
Szczepienie jest zalecane u kobiet, które nie chorowały na ospę, a planują zajść w ciąże (co najmniej 3 miesiące przed). Osobom dorosłym szczepionkę można podać w dowolnym wieku. Przeciwwskazaniami są ciężkie choroby serca, ciąża, upośledzona odporność oraz ciężkie postacie chorób skóry.
Ospa wietrzna – profilaktyka
Poza szczepieniami lub przebyciem ospy w wieku dziecięcym nie istnieją żadne środki zaradcze chroniące przed wirusem ospy. Należy unikać bezpośredniego kontaktu z osobą chorą oraz zakażoną, a jeżeli doszło już do styczności, szczepienie zastosowane w ciągu 72 h po kontakcie chroni przed zachorowaniem lub gwarantuje łagodniejszy przebieg choroby.
U osób z grup ryzyka (nieszczepione dzieci z białaczką lub chłoniakiem, osoby z zaburzeniami odporności lub poddawane leczeniu immunosupresyjnemu), u których nie można zastosować szczepienia po kontakcie z chorym istnieje możliwość podania swoistej immunoglobuliny.
Bibliografia:
- Gowin E., Horst-Sikorska W., Czy trzeba bać się ospy wietrznej?, Farmacja Współczesna 2012; 2: 132-136
- Jung A., Mierzejewska A., Ospa wietrzna u dzieci, Pediatr Med. Rodz 2012, 8 (4), p. 329-334
- Kwieciński A., Ospa wietrzna i półpasiec, Farmaceutyczny Przegląd Naukowy, Nr 7-8/2007.
- Gershon A, “Zakażenia wirusem ospy wietrznej-półpaśca,” Pediatr. po dyplomie, vol. 13, no. 4, pp. 54–61, 2009.
- “Ospa wietrzna – Szczepienia.Info.” [Online]. Available: https://szczepienia.pzh.gov.pl/szczepionki/ospa-wietrzna/3/. [Accessed: 31-May-2020].
Polecamy

Pacjenci mówią o „żyletkowym gardle” jako objawie nowego wariantu koronawirusa. Kiedy spodziewamy się piku zakażeń?
04:28 min
Testy na HIV nareszcie w gabinetach lekarzy POZ. „To przełom!”

Nityzynon zamienia ludzką krew w truciznę dla komarów

Ciąża a HPV. Z jakim ryzykiem wiąże się nosicielstwo wirusa?
się ten artykuł?